A Síndrome Antifosfolipídica (SAF) é uma doença autoimune rara e complexa que afeta o sistema imunológico, levando à formação de anticorpos que atacam as células saudáveis do próprio corpo. Esses anticorpos, conhecidos como anticorpos antifosfolipídicos, têm a capacidade de interferir na coagulação sanguínea e aumentar o risco de desenvolvimento de coágulos sanguíneos, resultando em tromboses e outros problemas de saúde.
Neste artigo, discutiremos em detalhes os principais aspectos da Síndrome Antifosfolipídica, incluindo suas causas, sintomas, diagnóstico, tratamento e possíveis complicações.
Causas da Síndrome Antifosfolipídica:
A causa exata da Síndrome Antifosfolipídica ainda não é completamente compreendida, mas acredita-se que tenha uma base genética, já que a doença pode ser vista em famílias. No entanto, a predisposição genética por si só não é suficiente para desenvolver a síndrome, sendo necessário um gatilho adicional, como infecções virais, certos medicamentos, lesões ou outros eventos desencadeantes, para que a doença se manifeste.
Tipos de Síndrome Antifosfolipídica:
Existem dois principais tipos de Síndrome Antifosfolipídica (SAF):
- Primária: quando a síndrome ocorre de forma isolada, sem estar associada a outras doenças autoimunes. É a forma mais comum da Síndrome Antifosfolipídica.
- Secundária: quando a SAF está associada a outras doenças autoimunes, como lúpus eritematoso sistêmico (LES) ou síndrome de Sjögren. A SAF secundária é menos frequente, mas pode ser mais grave devido à combinação de sintomas de ambas as condições.
Sintomas da Síndrome Antifosfolipídica:
Os sintomas da SAF podem variar dependendo dos órgãos afetados e da gravidade da doença. Alguns dos sintomas mais comuns incluem:
- Formação de coágulos sanguíneos (trombose) em veias ou artérias, que podem levar a complicações graves, como acidente vascular cerebral (AVC) ou embolia pulmonar.
- Complicações na gravidez, como abortos espontâneos recorrentes, partos prematuros ou pré-eclâmpsia.
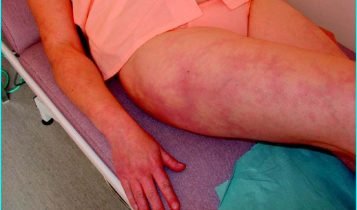
- Manchas vermelhas ou roxas na pele (livedo reticularis) devido a problemas de circulação.
- Dor e inchaço nas articulações.
- Problemas neurológicos, como dores de cabeça, convulsões ou alterações de comportamento.
Diagnóstico da Síndrome Antifosfolipídica:
O diagnóstico da SAF pode ser um desafio, uma vez que os sintomas podem ser vagos e inespecíficos. O médico provavelmente solicitará exames de sangue para detectar a presença de anticorpos antifosfolipídicos e também poderá solicitar exames de imagem, como ultrassonografia doppler ou tomografia computadorizada, para verificar a presença de coágulos sanguíneos.
Tratamento da Síndrome Antifosfolipídica:
O tratamento da Síndrome Antifosfolipídica (SAF) visa principalmente prevenir a formação de coágulos sanguíneos e reduzir o risco de complicações, como tromboses venosas ou arteriais, acidentes vasculares cerebrais (AVC) e embolias pulmonares. O tratamento é geralmente realizado por meio de medicamentos anticoagulantes, imunossupressores e outras terapias para controlar os sintomas e minimizar o dano aos órgãos.
A abordagem terapêutica pode variar dependendo do tipo de Síndrome Antifosfolipídica (primária ou secundária), da gravidade dos sintomas e de outras condições médicas concomitantes do paciente. O tratamento pode incluir:
1. Anticoagulantes:
- Heparina: É um anticoagulante injetável de ação rápida, geralmente usado inicialmente para evitar a formação de coágulos sanguíneos. É frequentemente administrado em ambientes hospitalares.
- Varfarina: É um anticoagulante oral que inibe a síntese de vitamina K, necessária para a coagulação do sangue. É utilizado após o tratamento inicial com heparina para manter a anticoagulação.
2. Antiagregantes plaquetários:
- Ácido acetilsalicílico (aspirina): Pode ser usado em alguns casos para prevenir a agregação de plaquetas e reduzir o risco de formação de coágulos.
3. Imunossupressores:
- Corticosteroides: Podem ser prescritos para suprimir a resposta inflamatória do sistema imunológico.
- Azatioprina e metotrexato: São imunossupressores frequentemente usados em pacientes com Síndrome Antifosfolipídica secundária ou com sintomas mais graves.
4. Hidroxicloroquina:
- Pode ser usada para tratar pacientes com SAF e lúpus eritematoso sistêmico (LES), especialmente em casos de Síndrome Antifosfolipídica secundária.
5. Anticoagulação na gravidez:
- Mulheres grávidas com Síndrome Antifosfolipídica têm um risco aumentado de complicações obstétricas, como pré-eclâmpsia e aborto espontâneo. O tratamento com heparina é frequentemente indicado para prevenir tais complicações.
6. Estilo de vida e cuidados preventivos:
- Pacientes com SAF são aconselhados a manter um estilo de vida saudável, incluindo dieta balanceada, exercícios físicos regulares e não fumar.
7. Acompanhamento médico regular:
- Pacientes com Síndrome Antifosfolipídica devem fazer consultas regulares com seus médicos para monitorar a eficácia do tratamento, ajustar as doses de medicamentos conforme necessário e realizar exames de sangue para verificar a coagulação.
É importante lembrar que o tratamento da SAF é individualizado e deve ser orientado por um médico especializado em doenças autoimunes ou reumatologia. A adesão ao tratamento é fundamental para controlar a doença e prevenir complicações graves.
Além do tratamento médico, o apoio psicológico pode ser benéfico para pacientes com Síndrome Antifosfolipídica, pois a doença pode ter um impacto significativo na qualidade de vida e no bem-estar emocional. É importante que os pacientes busquem suporte emocional e informação sobre a condição para melhor gerenciar a Síndrome Antifosfolipídica.
Possíveis Complicações da Síndrome Antifosfolipídica:
A SAF pode levar a várias complicações graves, como:
- AVC ou acidentes vasculares periféricos.
- Tromboses venosas profundas e embolias pulmonares.
- Danos nos órgãos devido a problemas de circulação.
- Complicações na gravidez, como abortos espontâneos ou pré-eclâmpsia.
Síndrome Antifosfolipídica é hereditária?
A Síndrome Antifosfolipídica (SAF) não é considerada uma doença hereditária no sentido de ser transmitida diretamente dos pais para os filhos por meio dos genes. Ela é uma doença autoimune adquirida, o que significa que é desencadeada por uma disfunção do sistema imunológico do próprio indivíduo em resposta a fatores ambientais desconhecidos.
No entanto, há alguns fatores de predisposição que podem aumentar a suscetibilidade de uma pessoa desenvolver SAF, como a presença de outros distúrbios autoimunes, como lúpus eritematoso sistêmico (LES), artrite reumatoide, síndrome de Sjögren ou outras doenças autoimunes. Nessas situações, a ocorrência de Síndrome Antifosfolipídica pode ter uma tendência familiar devido à predisposição genética para doenças autoimunes em geral, mas não especificamente à Síndrome Antifosfolipídica.
Além disso, pesquisas indicam que alguns genes específicos podem estar associados a um maior risco de desenvolver SAF em determinadas populações, mas essas associações não são totalmente compreendidas e são consideradas apenas fatores de risco e não determinantes diretos da doença.
Portanto, embora haja alguns elementos genéticos que possam influenciar a susceptibilidade de um indivíduo à SAF, a doença em si não é transmitida diretamente de pais para filhos como acontece em doenças hereditárias clássicas. A Síndrome Antifosfolipídica é uma condição complexa que envolve interações entre fatores genéticos e ambientais, e sua ocorrência é multifatorial e não totalmente compreendida. Como resultado, não é possível prever com certeza se alguém desenvolverá Síndrome Antifosfolipídica com base apenas em histórico familiar de doenças autoimunes.
Considerações finais sobre a Síndrome Antifosfolipídica
A Síndrome Antifosfolipídica é uma doença complexa e potencialmente grave que requer cuidados médicos e tratamento adequados para prevenir complicações. Se você suspeita de qualquer sintoma relacionado à SAF ou tem histórico de tromboses e problemas de coagulação, é fundamental consultar um médico para obter um diagnóstico preciso e iniciar o tratamento o mais cedo possível. Acompanhamento médico regular e adesão ao tratamento são fundamentais para gerenciar essa condição de forma eficaz e melhorar a qualidade de vida do paciente.
Atualizado a:


